Какие травы можно пить беременным от желудка
Содержание статьи
Фитотерапия беременных

Несмотря на развитие современной медицины, натуропатия не спешит сдавать свои позиции в вопросах терапии беременных и кормящих матерей. Женщины, опасаясь навредить будущему ребенку, отдают предпочтение «натуральным» препаратам на основе трав, а старшее поколение настойчиво предлагает лактогонные чаи для стимуляции лактации. Однако «натуральное» не синоним безопасного, использование фитотерапии у пациенток с аллергическими заболеваниями или отказ от традиционной терапии в пользу фитотерапии может только ухудшить течение болезни. Кроме того, нам мало известно о взаимодействии лекарственных средств с фитопрепаратами, что также может обернуться негативными эффектами.
Существует множество вариаций использования продуктов растительного происхождения: от употребления в сыром виде до изготовления экстрактов и пищевых добавок. Беременными женщинами наиболее часто используются имбирь, ромашка, мята перечная, эхинацея, клюква, чеснок, малина, валериана, пажитник, фенхель, смеси трав и чаи, включая зеленый и черный [1,2].
Таблица 1 | Растительные лекарственные препараты, применяемые беременными женщинами при различных состояниях [1]
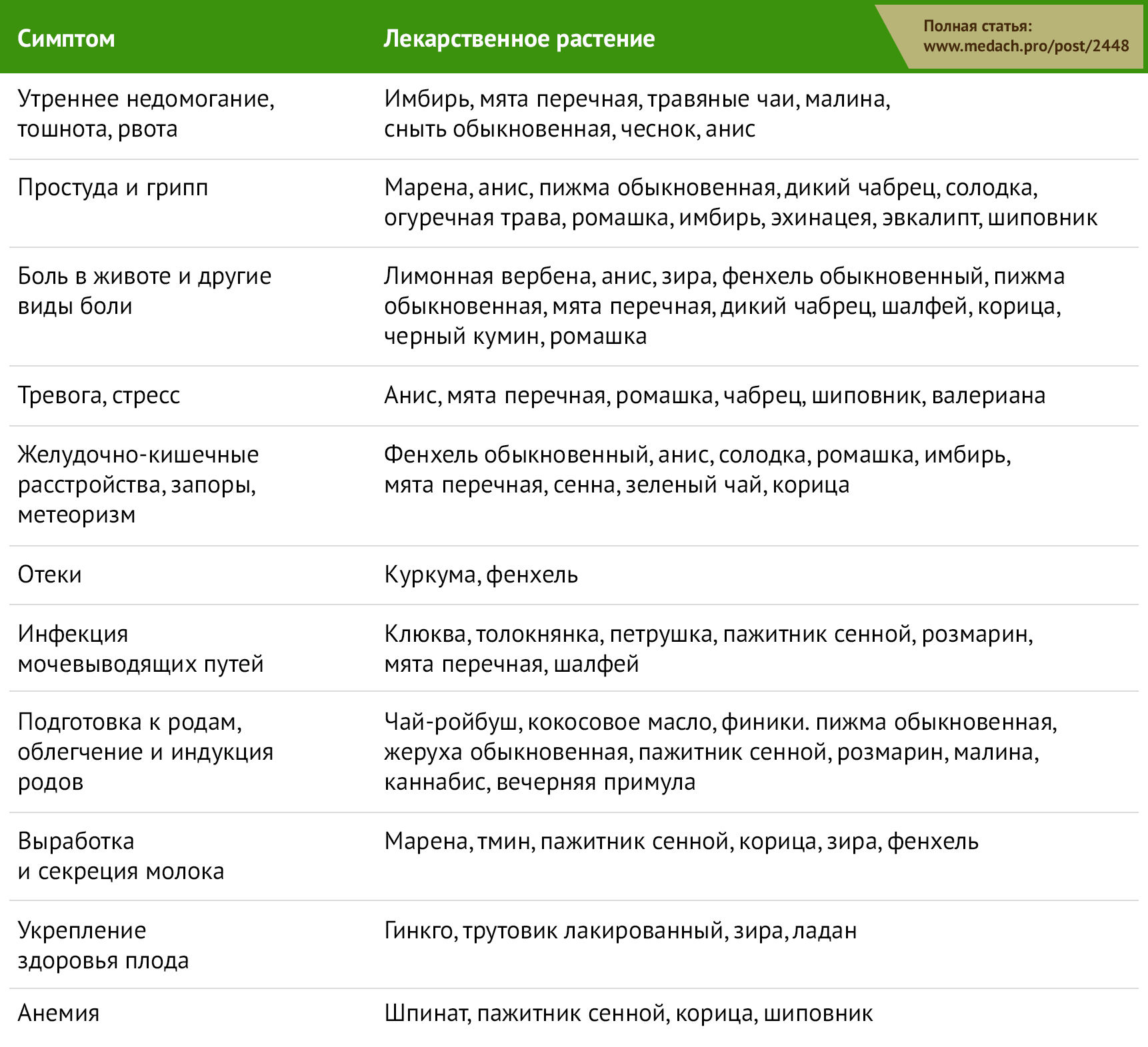
Растительные препараты используются преимущественно в первом и третьем триместрах беременности; в первом триместре для облегчения тошноты, рвоты и желудочно-кишечных расстройств, в третьем — для подготовки матки к родам и облегчения самих родов [1]. Наиболее распространенные причины употребления фитопрепаратов: грипп или другие ОРВИ, тошнота, проблемы со сном, запоры и подготовка к родам. Клюква часто используется в терапии инфекций мочевыводящих путей (ИМП) [2]. В странах, где возможности оказания медицинской помощи ограничены, фитотерапия используется для улучшения состояния плода и предотвращения выкидышей. Кроме того, различные культурные и религиозные обряды включают в себя употребление определенных трав как элемент защиты от злых духов [1].
Исследований, посвященных фитотерапии в период беременности, довольно мало, их качество сомнительно и большинство из них посвящено статистике использования травяных лекарств беременными, а не потенциальной пользе или побочным эффектам. Несмотря на это, врачи все еще назначают фитопрепараты, ошибочно считая, что их использование является более безопасным, чем фармакотерапия. В данной статье обобщены сведения об эффектах фитотерапии, которые удалось обнаружить на просторах Pubmed, заставляющие усомниться в целесообразности назначения травяных сборов беременной и кормящей женщине.
На сегодняшний день единственным растением, показавшим свою эффективность при токсикозе, является имбирь. Результаты большого когортного исследования с участием 1020 беременных, употреблявших имбирь как добавку к пище, продемонстрировали, что при этом не увеличивалось число врожденных пороков развития или неблагоприятных исходов беременности [2]. Имбирь улучшает перистальтику желудочно-кишечного тракта, действует как антагонист дофамина и серотонина за счет содержащегося в нем гингерола. ACOG рекомендует использовать добавки имбиря в качестве нефармакологического средства первой линии для лечение тошноты и рвоты беременных, а RCOG предлагает использовать его в качестве лечения легкой и средней степени тяжести расстройства у женщин, желающих избежать приема противорвотных лекарств [4].
Вторым по популярности методом облегчения тошноты является использование эфирного масла перечной мяты, однако исследователи не зафиксировали значительного уменьшения тошноты и рвоты у женщин, получавших ароматерапию перечной мятой по сравнению с группой плацебо [1]. Ограниченные исследования сомнительного качества говорят об эффективности эфирного масла лимона и кардамона по сравнению с плацебо [5].
В лечении инфекционных заболеваний первенство достается клюкве — наиболее часто препараты на ее основе назначаются при лечении ИМП. Тем не менее, эффективность клюквы в профилактике и лечении ИМП не была доказана. Принимая во внимание тот факт, что нелеченные ИМП могут увеличивать риск осложнений беременности, развития пиелонефрита, влиять на рост плода и провоцировать преждевременные роды, широкое использование трав для лечения ИМП не только бессмысленно, но и опасно [2].
Препараты термопсиса, используемые в качестве отхаркивающих средств, на животных моделях показали изменение вестибулярных функций, координации движений, эмоционально-моторного поведения [1].
В ретроспективном исследовании, в котором сравнивали различия в неонатальном развитии детей, рожденных от беременных женщин, которые принимали фитопрепараты или фармацевтические препараты для лечения гриппа и некоторых хронических заболеваний, а также для снижения веса, нарушений менструального цикла и инфекций, распространенность врожденных пороков развития плода в группе женщин, принимавших фитопрепараты, была выше, но не имела статистической значимости [1].
Наибольшее опасение на данный момент вызывают препараты валерианы. В 2012 году было проведено исследование влияния экстракта валерианы на развитие и функционирование мозга плодов мыши, в котором описывается значительное снижение уровня цинка — важного элемента, влияющего на развитие мозга [1].
В послеродовом периоде именно травяные сборы для улучшения лактации возглавляют топ продаж ввиду повышенной тревожности матерей по поводу количества молока и прибавки ребенка в весе.
В настоящее время описано большое количество лактогонных трав, среди которых наиболее часто используются фенхель, укроп, анис, тмин, крапива, мелисса, душица. В зарубежной литературе часто упоминаются пажитник, козлятник лекарственный, овес, просо, анис, базилик, хмель, имбирь, морские водоросли. Предположительный механизм действия основан на фитоэстрогенном действии трав (фенхель, анис, пажитник).
В большом систематическом обзоре всех исследованных лактогонов всего лишь пять препаратов оказались эффективнее плацебо:
- шатавари (аюрведический препарат на основе одного из видов спаржи);
- торбанган;
- пажитник;
- расторопша;
- японский травяной чай.
Согласно исследованиям, фитопрепараты влияли на сывороточный уровень пролактина и окситоцина, объем и химический состав грудного молока, прибавку ребенка в весе, процент физиологической убыли массы тела после рождения и время ее восстановления [3].
Однако ни одно из исследований не оказалось качественным из-за малой выборки и большого количества внешних факторов, влияющих на выработку молока (например, частота прикладывания ребенка к груди), которые не учитывались при обработке результатов. Таким образом, ни один известный науке фитопрепарат доказанно не влияет на количество грудного молока [3].
- Illamola S. M. et al. Use of Herbal Medicine by Pregnant Women: What Physicians Need to Know //Frontiers in Pharmacology. — 2019.
- Kennedy D. A. et al. Herbal medicine use in pregnancy: results of a multinational study //BMC complementary and alternative medicine. — 2013.
- Mortel M., Mehta S. D. Systematic review of the efficacy of herbal galactogogues //Journal of Human Lactation. — 2013.
- Fejzo M. S. et al. Nausea and vomiting of pregnancy and hyperemesis gravidarum //Nature Reviews Disease Primers. — 2019.
- Ozgoli G., Naz M. S. G. Effects of complementary medicine on nausea and vomiting in pregnancy: a systematic review //International journal of preventive medicine. — 2018.
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник
Помощь при изжоге

Если через некоторое время после приема пищи у будущей мамы появляется чувство тепла или жжения за грудиной, значит это изжога.
Не все антациды можно употреблять во время беременности. Например, препараты, в состав которых входит нитрат висмута (Викалин и др.), не следует принимать будущим мамам из-за того, что влияние висмута на развитие ребенка неизвестно.
Обычно изжога появляется после 20-й недели беременности и мучает будущую маму до самого рождения ребенка.
как она выглядит
Если через некоторое время после приема пищи у будущей мамы появляется чувство тепла или жжения за грудиной, значит, это изжога. И чаще всего эти неприятные ощущения возникают вечером. Обычно изжога появляется после 20-й недели беременности и мучает будущую маму до самого рождения ребенка. Согласно народной примете, она беспокоит будущую маму, когда у малыша растут волосы. На самом деле изжога появляется из-за того, что кислое содержимое желудка забрасывается в нижние отделы пищевода. Происходит это потому, что во время беременности мышечный сфинктер, расположенный между пищеводом и желудком, расслабляется под действием гормона прогестерона. Другая причина возникновения изжоги — увеличившаяся матка (а она как раз сильно увеличивается после 20-й недели) давит на соседние органы: желудок, кишечник. В результате объем желудка уменьшается и даже обычное количество пищи ведет к его переполнению и забросу пищи обратно в пищевод.
что поможет
Если изжога появляется нечасто и беспокоит несильно, то для того чтобы уменьшить ее симптомы, надо всего лишь правильно питаться и изменить образ жизни. Самое простое, что помогает при изжоге:
- Дробное питание: питайтесь часто 5-6 раз в день с интервалами в 1,5-2 часа и небольшими порциями. Ешьте медленно, тщательно пережевывая пищу.
- Здоровая пища: исключите жирные и жареные блюда, а также шоколад. Все эти продукты провоцируют дополнительное расслабление сфинктера пищевода.
- Обычно изжога возникает в первые два часа после приема пищи, поэтому не ложитесь сразу после еды.
- Спите, приподняв головной конец кровати, — для этого подложите еще одну подушку.
простые средства
Самое простое, что помогает при изжоге, — это некоторые продукты. Например, жжение за грудиной отлично снимает нежирное молоко, всего несколько глотков — и изжога проходит или значительно уменьшается. Так же действует и мороженое, а еще грейпфрутовый и морковный соки. Избавиться от изжоги можно, съев орехи (грецкие, фундук, миндаль), но они скорее предотвращают изжогу, нежели устраняют уже появившуюся. А кому-то справиться с изжогой помогают обычные семечки. В общем, будущей маме остается только подобрать себе нужный продукт, но здесь, как и вообще с едой, надо соблюдать меру. Не надо каждый день есть по брикету мороженого или упаковке семечек, пить стаканами соки или бесконечно поедать орехи. Конечно, они помогут, но в мороженом и орехах много жира и калорий, а соки в большом количестве бьют по поджелудочной железе и повышают уровень сахара. Небольшое количество одного какого-то продукта вполне справится с приступом изжоги.
будьте внимательны
Некоторые лекарства, особенно спазмолитики (препараты, снимающие спазмы гладких мышц внутренних органов), например, Но-шпа, Папаверин, расслабляют сфинктер пищевода и таким образом способствуют возникновению изжоги. Так же действуют некоторые травы, например мята. Стягивающая одежда под грудью (резинки, ремни), смена положения тела (наклоны, повороты) тоже могут вызвать изжогу.
Вообще, каждая будущая мама может внимательно понаблюдать за собой и выявить свою личную причину изжоги, тогда бороться с ней будет гораздо легче.
старое средство
Соду часто используют для избавления от изжоги. Она действительно очень быстро помогает снять неприятное чувство жжения, но в то же время действует совсем недолго. Кроме того, при взаимодействии соды с желудочным соком образуется углекислота, которая раздражает желудок — в результате вырабатываются новые порции соляной кислоты и изжога возобновляется. Получается, что чайная ложка соды на стакан воды моментально снимает изжогу, однако в ответ на прием соды в следующий раз приступ изжоги будет еще сильнее.
безопасные лекарства
Во время беременности можно использовать так называемые антацидные препараты (Маалокс, Альмагель, Ренни, Гевискон). В их состав входят соли магния и алюминия, они нейтрализуют кислоту желудочного сока, образуют защитную пленку на стенке желудка, повышают тонус нижнего сфинктера пищевода. Правда, иногда некоторые антациды вызывают запоры (из-за солей кальция или алюминия), а магний, наоборот, обладает послабляющим эффектом. Поэтому долго применять эти препараты не стоит. Антациды могут поглощать другие лекарства, поэтому между приемом антацидов и других препаратов должно пройти некоторое время.
Несмотря на то что изжога достаточно неприятна для мамы, на ребенка она никак не влияет. Начните борьбу с изжогой с правильного питания, и, возможно, лекарственные препараты вам не понадобятся.
Источник
Как «сдуть» живот?
Хотя со вздутием живота и повышенным газообразованием сталкивался почти каждый, тема эта является весьма щекотливой и редко выносится на обсуждение.
Однако сегодня, когда в мире отмечают День здорового пищеварения, мы поговорим о том, что же делать, если метеоризм часто застает вас врасплох?
Основные причины вздутия живота:
- Реакция на определенные продукты. Так, повышенное газообразование вызывает лактоза из молока, раффиноза из сырой капусты, растворимые волокна из бобовых, грубая клетчатка из отрубей, твердых фруктов и цельного зерна. Это не значит, что такие продукты нельзя употреблять пищу, но при частом метеоризме их содержание в рационе лучше свести к минимуму. Кроме того, вздутие провоцирует тяжелая и жирная еда, затрудняющая пищеварение.
- Избыток воздуха в пищеварительной системе. Жевание жевательной резинки, употребление газированных напитков, использование трубочки для напитков — все эти действия могут привести к непроизвольному заглатыванию лишнего воздуха и, следовательно, к вздутию живота.
- Сидячий образ жизни. При отсутствии физической активности замедляется перистальтика кишечника, и газы не находят естественного выхода.
- Женские гормональные колебания. Так, в период ПМС у многих женщин ослабевают стенки брюшных мышц и скапливается лишняя жидкость, что и приводит к вздутию.
- Запор. Вздутие возникает, когда содержимое кишечника остается в нем надолго. В таком случае необходимо искать причины запора и избавляться именно от него.
- Заболевания ЖКТ. Вздутие и метеоризм могут быть симптомами колита, гастрита, панкреатита. При наличии болей и серьезного дискомфорта обязательно обратитесь к врачу!
- Возраст. К сожалению, с годами мышцы пищеварительной системы могут ослабевать и терять тонус.
- Некоторые антибиотики. Убивая не только вредные, но и полезные бактерии, они приводят к дисбактериозу. Поэтому прием антибиотиков непременно следует сопровождать препаратами для восстановления микрофлоры.
- Вода во время еды. Запивая пищу большим количеством воды, мы снижаем концентрацию желудочного сока и ухудшаем пищеварение. Это может привести к брожению еды в кишечнике. Поэтому пить воду лучше в промежутках между приемами пищи.
Что делать?
Эти меры помогут вам быстро избавиться от неприятных симптомов.
1. Если вздутие сопровождается болями и другими тревожными симптомами, то обязательно обратитесь к врачу! Вам помогут выявить точную причину проблемы и подберут лечение.
2. Делайте специальные упражнения
Чтобы укрепить пресс и улучшить перистальтику кишечника, поочередно напрягайте и расслабляйте мышцы живота, задерживаясь на несколько секунд. Выполняйте 15-20 раз подряд.
А чтобы помочь естественному отхождению газов, лежа на спине, несколько раз медленно поднимите и опустите ноги.
3. Пейте теплую воду по утрам
Стакан воды за 20-30 минут до завтрака нормализует выделение желудочного сока и препятствует газообразованию в ЖКТ.
4. Пересмотрите свой рацион
Если вас часто беспокоит вздутие живота, то включите в меню отварной рис, гречневую кашу, запеченные овощи и фрукты, нежирную рыбу и птицу, яйца всмятку. Из молочных продуктов оставьте только кефир и ряженку.
5. Для симптоматического лечения используйте энтеросорбенты
«Полисорб», «Энтерол», «Энтеросгель» поглощают газы, подавляют брожение и выводят токсины. Однако на постоянной основе применять их не стоит, чтобы не навредить микрофлоре кишечника.
6. Заваривайте мяту
Натуральная измельченная мята эффективно снимает симптомы метеоризма.
7. Пропейте курс ферментов или пробиотиков
Если вздутие вызвано неправильным питанием и перееданием, на помощь придут такие препараты, как «Мезим», «Панкреатин», «Фестал». А если причиной дискомфорта стал дисбактериоз или запор, то вам помогут полезные бактерии: «Линекс», «Хилак Форте».
У препаратов имеются противопоказания. Перед применением проконсультируйтесь со специалистом.
Источник
Изжога и гастроэзофагеальная рефлюксная болезнь у беременных: актуальность использования альгинатов
Беременность — это нормальное физиологическое состояние для женщины, однако ее течение может сопровождаться развитием ряда неприятных симптомов, в частности, жалоб со стороны желудочно-кишечного тракта (ЖКТ). К подобным жалобам относятся: тошнота, преимущественно по утрам, и рвота в I триместре беременности. У беременных женщин могут встречаться признаки желудочной и кишечной диспепсии, холестаз, обострение хронического холецистита, нарушение стула по типу констипации, а также нарушение микрофлоры пищеварительной трубки [1]. Большинство авторов выделяют «изжогу беременных» как отдельный симптом, появляющийся на фоне беременности и обусловленный ей [2]. Актуальность проблемы изжоги беременных обусловлена ее высокой распространенностью, связью с развитием гастроэзофагеальной рефлюксной болезни (ГЭРБ) и со снижением качества жизни.
Согласно результатам многих научных работ, изжога при беременности беспокоит 30-50%, по некоторым данным, до 80% беременных женщин [1, 3]. В масштабной работе Naumann C. R. et al. при наблюдении 2731 беременной женщины выявлено, что 95% процентов из них испытывают изжогу и/или тошноту и рвоту [4]. Как правило, изжога редко беспокоит женщин в I триместре (9,5%), чаще возникает во II триместре (43,1%) и особенно часто наблюдается в III триместре (54,1%), не резко выражена и имеет преходящий характер [5]. По данным Буркова С. Г., при обследовании 55 беременных женщин установлено, что изжога беспокоила 65,4% из них, причем ее распространенность в I триместре составляла 7,2%, во II — 18,2% и в III — 40% [2].
Столь высокая распространенность изжоги у беременных приводит к тому, что многие врачи-гинекологи рассматривают ее как нормальное проявление беременности и не придают ей большого значения, в то время как появление изжоги может являться признаком ГЭРБ, требующим назначения лекарственных средств, обследования и наблюдения.
Важным является наблюдение, что беременные женщины с жалобами на изжогу вынуждены значительно чаще прибегать к помощи фармакотерапии, чем беременные женщины с жалобами на тошноту и рвоту (47% против 11% соответственно) [4].
Если говорить о послеродовом периоде, то следует заметить, что далеко не у всех женщин симптомы исчезают бесследно. Так, установлено, что 19,7% женщин, имеющих жалобы на изжогу во время беременности, сообщали также о послеродовой изжоге [4].
К факторам, предрасполагающим к развитию изжоги у беременных, по мнению ряда авторов, можно отнести: наличие изжоги перед беременностью, многоплодную беременность, высокий индекс массы тела перед беременностью и значительное увеличение веса при беременности [4]. Женщины, предпочитающие мясную пищу, во время беременности страдают изжогой чаще, по сравнению с вегетарианками [5].
Причины появления жалоб на изжогу у беременных женщин можно разделить на две категории: физические (механические) и гормональные.
Основным гормональным механизмом развития изжоги у беременных считается снижение тонуса нижнего пищеводного сфинктера в результате действия прогестерона [6]. Почти у всех женщин тонус нижнего пищеводного сфинктера падает к 36?й неделе беременности и восстанавливается после родов [6]. Под влиянием гестационных гормонов уменьшается тонус гладкой мускулатуры кишечника, а также происходит нарушение чувствительности хеморецепторов кишечника к серотонину и гистамину. Эти факторы приводят к снижению перистальтики кишечника, и впоследствии потенцируют развитие не только запоров и нарушение кишечной микрофлоры, но и нарушение эвакуации кислого содержимого из желудка и возникновение кислого рефлюкса.
К физическим причинам относятся: увеличение размеров матки, в результате чего происходит нарушение взаиморасположения внутренних органов и повышение внутрибрюшного давления и давления в желудке. Кроме того, при нарушении расположения органов брюшной полости желудок смещается к диафрагме, нарушается функция нижнего пищеводного сфинктера и повышается риск развития грыжевого выпячивания желудка в пищеводное отверстие диафрагмы. Также снижается перистальтика толстого кишечника и задерживается удаление кислого содержимого из желудка [6].
Изжога беременных и ГЭРБ у беременных
Изжога может впервые начать беспокоить женщину во время беременности, нарастать по мере течения беременности и исчезнуть после родов, но в ряде случаев изжога расценивается как симптом ГЭРБ, беспокоящей пациентку ранее [1]. В развитии изжоги беременных и ГЭРБ лежит один основной механизм — ослабление тонуса нижнего пищеводного сфинктера. Это диктует необходимость в ряде случаев говорить не об изжоге, а о ГЭРБ у беременных.
Согласно определению, ГЭРБ — это хроническое рецидивирующее заболевание, обусловленное попаданием желудочного и/или кишечного содержимого в пищевод вне зависимости от того, развивается ли при этом воспаление его слизистой или нет. Следовательно, при ведении беременных необходимо учитывать, что у пациенток с ГЭРБ, предшествующей наступлению беременности, высока вероятность ухудшения течения заболевания во время беременности. В то же время возникновение изжоги во время беременности может рассматриваться как фактор риска развития ГЭРБ после родов. Так, в исследовании турецких ученых было выявлено, что при возникновении изжоги хотя бы во время одной беременности риск последующего развития ГЭРБ составил 17,7%, а во время более двух беременностей — 36,1%. При этом риск развития ГЭРБ не зависел от возраста и наличия ожирения [7].
В диагностике ГЭРБ важным является тщательный сбор анамнеза. Типичные проявления ГЭРБ: жалобы на изжогу, усиливающуюся после еды, после приема продуктов, ослабляющих тонус нижнего пищеводного сфинктера (животные жиры, алкоголь, кофе, шоколад, цитрусовые), в положении лежа, при наклонах и наличие каких-либо эквивалентов изжоги, возникающих при тех же условиях, позволяют поставить диагноз ГЭРБ без проведения эндоскопического исследования. Клинически пациенток с ГЭРБ, помимо изжоги, могут беспокоить атипичные симптомы заболевания, или эквиваленты изжоги. Так, испанскими учеными при обследовании 263 беременных женщин было установлено, что несердечная загрудинная боль беспокоила 9,1%, дисфагия — 12,6%, ощущение кома в горле — 33,1%, кашель — 26,6%, отрыжка — 66,2% и икота — 19,0% женщин [8].
Следует заметить, что у беременных тяжелые осложнения ГЭРБ достаточно редки, вследствие этого проведение фиброэзофагогастродуоденоскопии (ФЭГДС) всем беременным с изжогой не является необходимым [3]. В группу пациенток, нуждающихся в проведении ФЭГДС, можно отнести женщин с выраженными жалобами (изжога, беспокоящая несколько раз в день, плохо поддающаяся купированию антацидами), с предшествующим тяжелым течением ГЭРБ (III-IV степень по Лос-Анжелесской классификации), с указанием в анамнезе на развитие осложнений ГЭРБ (язвы пищевода, кровотечение из пищевода, пищевод Барретта).
При необходимости эндоскопическое исследование может и должно проводиться у беременных (по показаниям) на любом сроке. Данный метод при правильном и бережном выполнении безопасен для матери и плода. Противопоказаниями к выполнению ФЭГДС могу стать: деформация шейно-грудного отдела позвоночника, резко выраженные искривления позвоночника (кифоз, сколиоз, лордоз), сужение пищевода, ригидность глотки, большой зоб, чрезмерная рвота беременных, нефропатия беременных, эклампсия или преэклампсия, предлежание плаценты [2]. При проведении эндоскопического исследования необходимо определить вариант ГЭРБ по клинико-эндоскопической классификации: эндоскопически негативная, или неэрозивная рефлюксная болезнь (включая катаральный эзофагит), или эндоскопически позитивная, или эрозивная рефлюксная болезнь: степень A-D по Лос-Анжелесской классификации (включая осложнения), т. к. от варианта течения ГЭРБ зависит тактика лечения.
Внутрипищеводное суточное рН-мониторирование и манометрия пищевода у беременных используется редко. Рентгенологическое исследование пищевода и желудка назначается только по жизненным показаниям в связи с высоким риском для плода.
Лечение женщин с изжогой беременных и ГЭРБ должно быть комплексным и сочетать диетические рекомендации, модификацию образа жизни и прием лекарственных препаратов.
Рекомендации по диете и изменению образа жизни заключаются в следующем:
1) дробное питание;
2) употребление продуктов, обладающих щелочной реакцией (молоко, сметана, творог, паровые омлеты, отварное мясо);
3) избегать обильного приема пищи и не есть на ночь; после приема пищи избегать наклонов вперед и не ложиться; ограничить потребление продуктов, снижающих тонус нижнего пищеводного сфинктера и оказывающих раздражающее действие на него (животные жиры, алкоголь, кофе, шоколад, цитрусовые, ржаной хлеб, газированные напитки);
4) не носить тесную одежду и тугой пояс;
5) отказ от курения, т. к. никотин ослабляет тонус нижнего пищеводного сфинктера;
6) не допускать развития упорных запоров, чтобы избежать дополнительного повышения внутрибрюшного давления;
7) по возможности ограничить прием лекарств, вызывающих рефлюкс (антихолинергические, седативные, транквилизаторы, ингибиторы кальциевых каналов, бета-адреноблокаторы, теофиллин, простагландины, нитраты);
8) спать с приподнятым головным концом кровати;
9) избегать длительных наклонов;
10) избегать выполнения гимнастических упражнений, связанных с напряжением мышц брюшного пресса.
 Особенности фармакотерапии ГЭРБ у беременных заключаются в том, что большинство антисекреторных препаратов, показанных при данной патологии, проникают через гематоплацентарный барьер и могут быть потенциально опасны для плода. Важным критерием возможности применения лекарств при беременности являются рекомендации Управления по контролю качества пищевых продуктов и лекарственных препаратов в США (Food and Drug Administration, FDA) — одной из ведущих мировых организаций по изучению безопасности лекарственных средств (табл. 1).
Особенности фармакотерапии ГЭРБ у беременных заключаются в том, что большинство антисекреторных препаратов, показанных при данной патологии, проникают через гематоплацентарный барьер и могут быть потенциально опасны для плода. Важным критерием возможности применения лекарств при беременности являются рекомендации Управления по контролю качества пищевых продуктов и лекарственных препаратов в США (Food and Drug Administration, FDA) — одной из ведущих мировых организаций по изучению безопасности лекарственных средств (табл. 1).
Из представленной таблицы видно, что абсолютно безопасных препаратов для применения в период беременности среди вышеуказанных лекарственных средств нет. Следует отметить, что использование препаратов класса В, особенно прокинетиков, необходимо осуществлять по строгим показаниям и под постоянным контролем, в том числе из-за опасности развития побочных эффектов. Так, использование Н2?блокаторов сопровождается развитием «синдрома отмены», а при использовании ИПП может развиваться синдром избыточного бактериального роста вследствие резкого снижения бактерицидной способности желудочного сока; обратное увеличение секреции соляной кислоты вследствие увеличения концентрации в крови гормона гастрина по принципу обратной связи; нарушение усвоения кальция [10, 11]. Использование препаратов группы антацидов дает быстрый, но кратковременный эффект и также может сопровождаться развитием ряда негативных эффектов. Так, в 1977 г. W. Kaehny и соавт. обнаружили повышение уровня алюминия в плазме и моче после приема алюминийсодержащих антацидов у людей с нормальной функцией почек, тогда как ранее считалось, что он не всасывается при приеме внутрь [12]. По данным Berthon G., 2002, при взаимодействии алюминия гидроокиси, входящей в состав антацидов, с кислотой в желудке может всасываться от 17% до 30% образующегося алюминия хлорида [13].
Таким образом, сохраняет свою актуальность поиск новых лекарственных средств лечения ГЭРБ у беременных. Значительные перспективы в этой связи могут базироваться на внедрении в схемы лечения альгинатов — группы препаратов на основе альгиновой кислоты, получаемой из морских бурых водорослей, в частности, из Laminaria hyperborea. Альгиновые кислоты (от лат. alga — морская трава, водоросль) — это полисахариды, молекулы которых построены из остатков бета-D-маннуроновой и альфа-L-гулуроновой кислот, находящихся в пиранозной форме и связанных в линейные цепи 1->4-гликозидными связями [14]. Блоки, построенные из полиманнуроновой кислоты, придают вязкость альгинатным растворам, блоки гулуроновой кислоты ответственны за силу геля и специфическое связывание двухвалентных ионов металлов.
Безопасность альгинатов была оценена Объединенным экспертным комитетом по пищевым добавкам (The Joint FAO/WHO Expert Committee on Food Additives (JECFA), Продовольственная и сельскохозяйственная организация ООН (англ. Food and Agriculture Organization, FAO)/Всемирная Организация Здравоохранения (англ. World Health Organization, WHO)), который установил приемлемое ежедневное потребление как «не ограниченное» для альгиновой кислоты и ее солей, и подтверждена в многочисленных исследованиях [14]. Многочисленные токсикологические исследования, проведенные в мире в 40-70 годах ХХ века, подтвердили безопасность использования альгинатов, в частности, альгината натрия.
Известными представителями альгинатов являются Гевискон и Гевискон форте, различающиеся по количественному содержанию отдельных компонентов. Основной антирефлюксный механизм их действия — это формирование механического барьера-плота (альгинат натрия), который предупреждает заброс содержимого желудка в пищевод. При этом не нарушается механизм выработки соляной кислоты в желудке, а следовательно, и процесс пищеварения. Входящий в состав Гевискон форте гидрокарбонат калия, являясь источником СО2, придает плоту «плавучесть», тогда как карбонат кальция связывает друг с другом длинные молекулы альгината для укрепления образовавшегося защитного барьера. Помимо антирефлюксного действия, альгинаты обладают рядом полезных эффектов, обеспечивающих их эффективность в лечении ГЭРБ: прокинетический, обволакивающий, легкий слабительный, цитопротективный, гемостатический эффект.
В обобщенном виде место и свойства альгинатов на примере препарата Гевискон среди других средств, применяемых для лечения кислотозависимых заболеваний органов пищеварения, в том числе ГЭРБ, представлены в табл. 2.

Эффективность Гевискон форте подтверждена в ряде исследований, в том числе с участием беременных женщин. Так, в открытом, мультицентровом исследовании 150 беременных с изжогой на сроке 38 недель и менее выявлено, что назначение Гевискон форте курсом в течение 4 недель приводит к купированию симптомов у 90% женщин [15]. В работе других ученых показано, что назначение Гевискон форте 50 беременным женщинам в течение 1 месяца способствовало достоверному уменьшению частоты, длительности и интенсивности жалоб у 98%. Препарат замечательно переносился женщинами [16].
Согласно данным наших исследований, применение суспензии Гевискон форте в стандартной дозировке: по 10 мл после еды 3 раза в день и 10 мл на ночь в течение 14 дней улучшает показатели суточного рН-мониторирования и значительно уменьшает процент времени с интрагастральным рН менее 2 в ночные часы у большинства пациентов с ГЭРБ (табл. 3) [17].
На фоне лечения отмечено почти полное купирование эпигастральных болей, которые имели место у ряда пациентов, исчезновение клинических симптомов ГЭРБ в течение 2-3 дней. Большинство пациентов отметили хорошие органолептические свойства Гевискон форте. За время лечения побочных эффектов препарата и аллергических реакций зарегистрировано не было, что еще раз доказывает его высокую безопасность.
Следовательно, будет рациональным и оправданным начинать терапию ГЭРБ у беременных с использования альгинатов. Алгоритм лечения беременных с изжогой и ГЭРБ представлен на рисунке [6, с изменениями].
Обсуждая данный алгоритм, следует заметить, что использование антацидов, содержащих соли магния и алюминия, в период беременности все же должно быть ограничено из-за существующей вероятности их всасывания и риска негативного влияния на плод. Из антисекреторных препаратов Н2-гистаминоблокаторы обладают менее выраженным кислотосупрессивным эффектом, чем ингибиторы протонной помпы, кроме того, для них характерен феномен «рикошета», т. е. синдром отмены. Следовательно, назначение Н2-гистаминоблокаторов должно осуществляться только в том случае, когда невозможно использовать ингибиторы протонной помпы, например, в связи с их непереносимостью.
В заключение следует подчеркнуть, что в связи с высоким профилем безопасности и эффективностью альгинаты, в частности, Гевискон форте, показаны к использованию в качестве монотерапии, особенно при неэрозивной рефлюксной болезни, что крайне актуально для беременных женщин, ограниченных в выборе лекарственных средств. В то же время Гевискон форте можно применять при эрозивном варианте течения ГЭРБ, сочетая с приемом других антисекреторных средств.

Литература
- Елохина Т. Б., Тютюнник В. Л. Гастроэзофагеальная рефлюксная болезнь при беременности // Экспериментальная и клиническая гастроэнтерология. 2009. № 3. С. 93-97.
- Бурков С. Г. Изжога беременных // Гинекология. Приложение к журналу Consilium medicum. 2004. Т. 6, № 2 [электронный ресурс]: URL: https://old.consilium-medicum.com//gynecology/04_02/76.shtml (дата обращения 12.11.2012).
- Richter J. E. Gastroesophageal reflux disease during pregnancy // Gastroenterology Clinics in North America.//2003. Vol. 32 (1). P. 235-261.
- Naumann C. R., Zeling C., Napolitano P. G., Ko C. W. Nausea, vomiting, and heartburn in pregnancy: a prospective look at risk, treatment, and outcome // The Journal of Maternal-Fetal and Neonatal Medicine. 2012. Vol. 25 (8). P. 1488-1493.
- Ramu B., Mohan P., Rajasekaran M. S., Jayanthi V. Prevalence and risk factors for gastroesophageal reflux in pregnancy // Indian Journal of Gastroenterology. 2011. Vol. 30 (3). P. 144-147.
- Richter J. E. Heartburn, nausea, vomiting during pregnancy. Pregnancy in Gastrointestinal disorders. American college of Gastroenterology. C. 18-25. [электронный ресурс]. URL: https://beepdf.com/doc/164463/pregnancy_in_gastrointestinal_disorders.html (дата обращения 13.11.2012).
- Bor S., Kitapcioglu G.., Dettmar P., Baxter T. Association of heartburn during pregnancy with the risk of gastroesophageal reflux disease // Clinical Gastroenterology and Hepatology. 2007. Vol. 5 (9). P. 1035-1039.
- Rey E., Rodriguez-Artalejo F., Herraiz M. A. et al. Atypical symptoms of gastro-esophageal reflux during pregnancy // Revista Espanola de Enfermedales Digestivas. 2011. Vol. 103 (3). P. 129-132.
- Pregnancy [электронный ресурс]. URL: https://en.wikipedia.org/wiki/Pregnancy_ (дата обращения 16.11.2012).
- Laheij R., Stukenboom M., Nassing R. et al. Risk of -acquired pneumania and use gastric acid-suppressive drugs // JAMA. 2004. Vol. 292. P. 1955-1960.
- Yang Y., Lewis J., Epstein S., Metz D. Long-term proton pump inhibitor therapy and risk of hip fraction // JAMA. 2006. Vol.296. P. 2947-2953.
- Berthon G. Aluminium speciation in relation to aluminium bioavailability, bolism and toxiety // Coord Ghem Rev. 2002. Vol. 228. P. 319-341.
- Kaehny W., Hegg A., Alfrey A. Gastrointestinal absorption of aluminum from aluminum-contaning antacids // N Engl J Med. 1977. Vol. 296. P. 1389-1390.
- Васильев Ю. В. Гевискон как производное альгинатов в терапии гастроэзофагеальной рефлюксной болезни // Русский медицинский журнал. 2012. № 15 [электронный ресурс]. URL: https://www.rmj.ru/articles_8299.html (дата обращения 16.11.2012).
- Lindow S. W., Regnell P. Sykes J., Little S. An open-label, multicentre study to assess the safety and efficacy of a novel reflux suppressant (Gaviscon Advance) in the treatment of heartburn during pregnancy // International Journal of Clinical Practice. 2003. Vol. 57 (3). P. 175-179.
- Uzan M., Uzan S., Sureau C., Richard-Berthe C. Heartburn and regurgitation in pregnancy. Efficacy and innocuousness of treatment with Gaviscon suspension // Revue Francaise de Gynecologie et d’Obstetrique. 1988. Vol. 83 (7-9). P. 569-572.
- Успенский Ю. П., Пахомова И. Г., Ткаченко Е. И. Первый в России опыт использования «Гевискона» в лечении гастроэзофагеальной рефлюксной болезни // Русский медицинский журнал. 2007. Т. 15, № 22. С. 1-4.
Ю. П. Успенский, доктор медицинских наук, профессор
Н. В. Барышникова, кандидат медицинских наук, доцент
ГБОУ ВПО СПбГМУ им. И. П. Павлова, Санк?